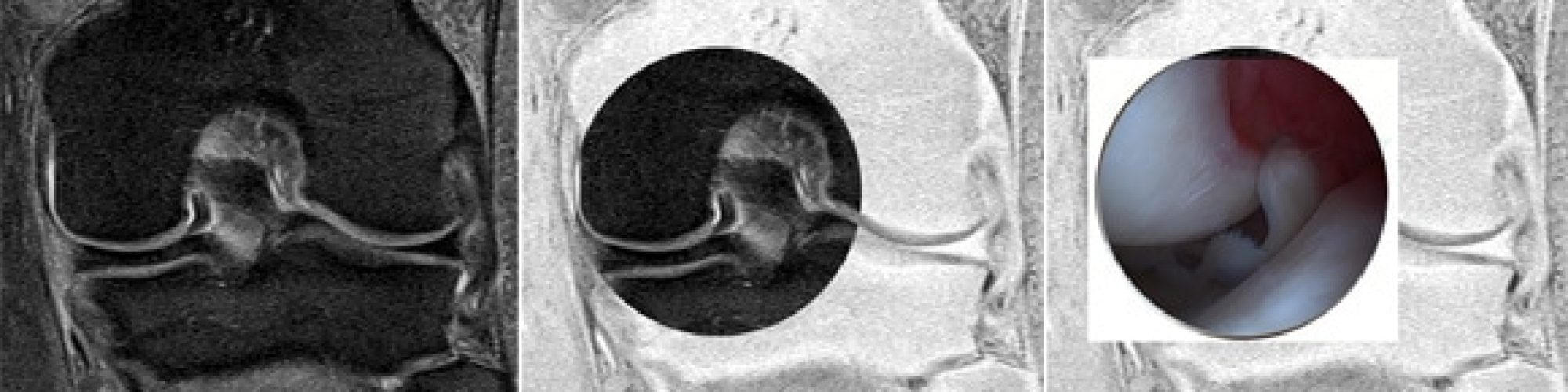
L’objectif principal de cette étude était de présenter une synthèse de la littérature actuelle afin de fournir un outil utile pour des cliniciens dans l’analyse radiologique du ménisque. L’imagerie par résonance magnétique (IRM) est la méthode la plus précise et la moins invasive pour le diagnostic des lésions méniscales. Cette technique a révolutionné l’imagerie du genou et est devenu le « gold standard » de l’imagerie du ménisque. Elle permet de confirmer et de caractériser la lésion méniscale, son type, son extension, son association éventuelle à un kyste, l’extrusion méniscale, l’évaluation du cartilage et de l’os sous-chondral. Toutes les descriptions anatomiques ont été clairement illustrés dans cet article par des images IRM, arthroscopique et / ou dessins. Nous avons également décrit la radiographie standard pour les diagnostiques différentiels comme l’arthrose. L’échographie est rarement utilisé comme un outil de diagnostic pour les pathologies méniscales. L’arthroscanner avec reconstructions multiplanaires peut détecter certaines fissures méniscal non visible à l’IRM. L’arthroscanner est également utile en cas de contre-IRM, dans l’évaluation post-opératoire de sutures méniscales ou pour l’analyse du cartilage recouvrant les surfaces articulaires.
L’IRM reste la méthode la plus précise et moins invasive pour le diagnostic de lésions méniscales. Les nouvelles IRM 3D en trois dimensions avec une résolution isotropique permettent la création d’images reformatées multiplanaires, afin d’obtenir à partir d’une acquisition dans un seul plan de coupe, des reconstructions dans les autres plans de l’espace. L’IRM 3D devrait permettre d’améliorer encore le diagnostique des lésions méniscales
Cet article décrit l’imagerie IRM de toutes les lésions méniscales.
Introduction
L’arthroscopie du genou est aujourd’hui considérée comme le gold standard dans le diagnostique et le traitement des lésions intra-articulaires du genou. L’imagerie préopératoire reste néanmoins obligatoire avant toutes interventions chirurgicales. En effet l’arthroscopie diagnostique seule n’a plus de place dans l’évaluation des lésions méniscale du genou. Les cliniciens (médecin du sport, rhumatologique ou chirurgien) ont donc besoin d’avoir une analyse radiologique précise des lésions méniscales (et des autres lésions) afin d’adapter au mieux leur traitement.
Dans la littérature, de nombreux examens radiologiques diagnostiques ont était décrits pour l’évaluation des lésions méniscales. Mais c’est l’imagerie par résonance magnétique (IRM) qui est la méthode la plus précise et la moins invasive pour le diagnostic des lésions méniscales. Cette technique a révolutionné l’imagerie du genou et est devenu le «gold standard» de l’imagerie du ménisque. Elle permet de confirmer et de caractériser la lésion méniscale, son type, son extension, son association à un kyste, l’extrusion méniscale, l’évaluation du cartilage et de l’os sous-chondral. Les études ont montrées d’excellents résultats concernant la sensibilité et la spécificité de l’IRM dans le diagnostic des lésions méniscales. Ils permettent de classer les différentes lésions méniscales, en particulier dans la détection précoce des lésions de grade I et de grade II afin de réduire le taux d’arthroscopies diagnostiques inutiles.
Nous avons décrit les différents examens complémentaires utilisés aujourd’hui dans le diagnostique des lésions méniscales avec une description précise de l’ensemble des lésions. Toutes les descriptions anatomiques ont été clairement illustrés dans cet article par des images IRM, arthroscopique et / ou dessins.
Imagerie des ménisques
1. Radiographie standard du genou:
La radiographie standard est extrêmement limitée dans l’évaluation des lésions méniscales, les ménisques n’étant normalement pas visualisés avec, ce type d’examen. La radiographie standard n’est donc pas utile dans la recherche et le diagnostic des lésions méniscales. Néanmoins, la radiographie conventionnelle du genou peut être demandée en cas de doute diagnostic ou de diagnostic différentiel comme l’arthrose, ce qui se produit fréquemment en même temps que la dégénérescence méniscale. Ainsi, cet examen est recommandé en cas de suspicion de lésion méniscale chez des patients âgés de plus de 50 ans, en raison du risque fréquent d’arthrose associée. Un pincement de l’interligne supérieur à 50 % voir un pincement complet peut mettre en doute la réalité d’une éventuelle lésion méniscale symptomatique.
Les radiographies peuvent également éliminer des lésions insoupçonnées, comme des ostéochondrites ou des corps étrangers. Enfin, en présence d’un ménisque discoïde, les radiographies peuvent montrer un élargissement relatif du compartiment concerné en l’occurrence le plus souvent le compartiment latéral.
La radiographie de face et de profil doit être réalisée en appui monopodal, mais également en incidence de schuss permettant d’apprécier et de comparer la hauteur des interlignes de la zone portante par rapport au coté controlatéral.
La radiographie permet d’analyser :
- la qualité de la trame osseuse
- l’épaisseur des espaces fémoro-tibiaux
- la densification des plateaux tibiaux interne ou externe
2. Echographie du genou:
L’échographie du genou est un examen très utile pour le diagnostic des lésions tendineuses (tendon rotulien, tendon quadricipital, tendons de la patte d’oie) et des lésions ligamentaires périphériques (ligament collatéral médial, ligament collatéral latéral) (20). Les épanchements articulaires (I’hydarthrose ou hémarthrose) et les kystes (communiquant ou non avec articulation) sont très bien vues en échographie.
En revanche, l’échographie est peu utilisée comme outil diagnostic des pathologies méniscales. Bien que, De Flaviis et al [18] aient rapporté que l’échographie dynamique a une sensibilité de 82% pour la détection des ménisques dégénératifs à l’aide de critères basés sur l’irrégularité méniscale, les lésions kystiques, ou les calcifications. L’échographie ne peut pas examiner les structures profondes du genou avec une grande précision, de plus la précision de l’échographie dépend de la compétence du radiologue (opérateur-dépendant). La fiabilité de l’échographie pour le diagnostic des lésions méniscales est très diversement appréciée dans la littérature et ne paraît pas actuellement satisfaisante (9,20,31,70). Ce n’est donc pas un examen de routine dans l’imagerie du ménisque. Seul les kystes méniscaux sont facilement diagnostiqués et peuvent éventuellement être ponctionnés sous contrôle échographique. Rutten et al [70] ont rapporté une sensibilité de 97%, une spécificité de 86% et une précision de 94% dans l’étude des kystes méniscaux.
3. Arthrographique et arthroscanner du genou
L’arthrographie du genou a depuis longtemps démontré sa fiabilité pour le diagnostic des lésions méniscales (fissures, anse de seau, désinsertion capsulo-méniscale) avec une fiabilité évaluée entre 83 à 94 % (27,32).
Cette technique de référence dans les années 70 et 80, a totalement été abandonné dans les années 2000 au profit de l’IRM qui présente l’avantage de ne pas être un examen invasif et d’être non ionisant.
Néanmoins l’arthrographie peut être aujourd’hui associée au scanner permettant de réaliser un arthroscanner qui apporte des informations complémentaires à l’IRM.
En effet, grâce au scanner à rotation continue, la réalisation d’acquisition spiralée permet d’obtenir des reconstructions multiplanaire 2D d’excellente qualité avec des coupes fines de 0,5 mm.
Les reconstructions coronales, sagittales et même radiales permettent de déceler des fissures non visibles en IRM, mais également les désinsertions capsulo-méniscales par passage du produit de contraste entre le mur méniscal et la capsule périphérique. Cet examen permet également de faire une analyse précise du cartilage des articulations fémoro-tibiales et fémoro-patellaires avec une cartographie précise des lésions. L’arthroscanner est très peu utilisé dans les pays anglo-saxons, mais reste un examen de référence dans l’analyse du cartilage avec lésion méniscale en Europe. (35)
Dans l’analyse des lésions méniscales, cet examen a une sensibilité et une spécificité comprise entre 86% et 100%. L’ arthroscanner du genou est une technique sûre qui fournit un diagnostic précis dans l’identification des lésions méniscale et cartilagineuses chez les patients qui ne peuvent pas être évalués par une IRM (Claustrophobie, Pace-maker) ou chez des patients après chirurgie permettant l’analyse des sutures méniscales et l’état du cartilage de recouvrement des surfaces articulaires. (19)
4. Imagerie par résonance magnétique
L’imagerie par résonance magnétique (IRM) est la méthode la plus précise et la moins invasive pour le diagnostic de lésions méniscales. Cet examen est plus précis que l’examen physique et a influencé la pratique clinique et les soins aux patients en éliminant les arthroscopies diagnostiques inutiles. [37,58,69]
Cette technique a révolutionné l’imagerie du genou et est devenu le « gold standard » de l’imagerie du ménisque. Ces avantages sont l’analyse dans tous les plans de l’espace des lésions méniscales, son excellente résolution par les différentes séquences permettant une très bonne analyse des parties molles. Son caractère paramétrique permettant en fonction des séquences utilisées de privilégier la visualisation de telle lésion ou de telle structure.
Elle permet de confirmer et de caractériser la lésion méniscale, son type, son extension, son association avec un kyste, l’extrusion méniscale, l’évaluation du cartilage et de l’os sous chondral. De cette façon, l’IRM permet de faire une évaluation précise de la stabilité et de la probabilité de propagation de la fissure. Elle permet également de déterminer si la fissure méniscale est réparable ou non en pré opératoire. [56, 68,69, 77]
Les avantages de l’IRM sont les suivants:
L’IRM n’expose pas le patient à un rayonnement ionisant. L’IRM ne nécessite pas en routine l’administration intraveineuse de produit de contraste, dont l’utilisation est parfois associée à des effets indésirables. L’ IRM ne nécessite pas la manipulation des articulations. L’IRM est indolore et peut être effectuée en moins de 20 minutes.
L’IRM ne nécessite pas l’injection intra-articulaire de produit de contraste radiographique iodé, contrairement à l’ arthroscanner. L’arthrographie avec arthroscanner a été supplantée par l’IRM sauf pour les patients qui sont trop volumineux pour tenir dans l’unité d’IRM ou pour les patients qui ont des contre-indications à l’IRM (par exemple, des clips d’anévrisme intracrânien, corps étrangers métalliques orbitaires ou PACE MAKER, stents récents). L ‘IRM est également très utile pour le diagnostics des lésions méniscales résiduelles ou récurrentes après la chirurgie du ménisque. Son analyse
Les inconvénients ou contres indications sont les suivants :
L’IRM est limitée chez les patients atteints de claustrophobie, les patients obèses (poids supérieur à 170 kg) ou qui ont un pace-maker. Son utilité est également limitée par la présence d’artefacts créés par le matériel orthopédique à proximité. En fonction de l’implant utilisé, une quantité variable d’artefact est observable en IRM à l’emplacement du matériau de fixation. Cependant, l’utilisation de métaux non ferromagnétiques tels que le titane a réduit la quantité d’artefact dans le genou post-opératoire (81). À la suite de l’utilisation de vis biorésorbables, les artefacts perturbants l’étude IRM sont devenus beaucoup plus limités. L’avantage supplémentaire de vis biorésorbables est que tous les artefacts associés ont tendance à diminuer avec le temps. L’utilisation d’appareils d’IRM ouvertes, ainsi que des unités d’extrémité dédiés, a diminué le nombre de patients pour lesquels l’IRM ne peut pas être utilisé en raison de la claustrophobie ou l’obésité. Pour les patients présentant des contre-indications définitives à l’IRM, la tomodensitométrie (TDM) au cours d’un arthroscanner doit être considérée comme la modalité d’imagerie alternative.
a. Technique IRM
Les machines IRM de faible, moyenne et forte intensité de champ (1, 1.5 ou 3 Tesla) peuvent toutes produire des images diagnostiques précises pour identifier des anomalies méniscales. Pour les IRM à faible intensité, le nombre d’excitation des séquences doit être majoré pour obtenir une image méniscale correcte. Cet ajustement, cependant, augmente le temps de formation des images et donc des séquences, ce qui en contrepartie augmente le risque de mouvement du patient. En effet, une petite quantité de mouvement peut dégrader les images, ce qui compromet la capacité de diagnostiquer des lésions méniscales. [15,80,82]
Une antenne spécifique d’extrémité (extremity coil) est utilisée pour optimiser le rapport signal/bruit [1]. La sensibilité de détection des lésions du ménisque médial est comprise entre 86 à 96% avec une spécificité de 84 à 94%. Pour le ménisque latéral, la sensibilité diagnostic est de 68 à 86%, et la spécificité est de 92 à 98%. [10,21,24,28,41, 43,59,64,72,73,77] Les différences de sensibilité et de spécificité pourraient être liés aux séquences utilisées, la variation inter-observateur, ou la taille de l’échantillon. La sensibilité pour la détection de déchirures méniscales est généralement plus élevée pour le ménisque interne quelle que soit la technique utilisée (60). R Mackenzie et coll. (53) décrit la sensibilité globale de l’IRM pour le diagnostic des lésions méniscales à 88% avec une spécificité de 94%. L’IRM utilisée couramment est une 1,5 tesla (T) et permet de produire des images diagnostiques de haute qualité. Il y a peu de données dans la littérature comparant l’imagerie musculo-squelettique en IRM à 1,5 T et celle à 3,0 T. Il est prévu que l’acquisition d’image plus rapide à 3,0 T devrait se traduire par une précision accrue de l’imagerie, ou un meilleur diagnostic [30,84]. Cependant, Magee et al.(55) établi que l’IRM du genou effectuée à 3,0 tesla est comparable à la sensibilité et la spécificité des études réalisées à 1,5 T. De plus l’imagerie par 3T n’est pas sans inconvénient. Il augmente la sensibilité aux artefacts.
b. Protocoles et plan d’imagerie
Le genou est positionné en général en extension avec une légère rotation externe pour faciliter l’imagerie du ligament croisé antérieur (LCA).
Une haute résolution spatiale est nécessaire pour montrer les fissures méniscales.
Cela nécessite un champ de vue de l’ordre de 22 cm (ou inférieur), une épaisseur de coupe de 3,3 mm (ou inférieure). Un espace de 0,3 mm est utilisé entre les sections de formation d’image. Une bobine d’extrémité (extremity coil) est utilisée pour optimiser le rapport signal-sur-bruit (The signal-to-noise ratio) [8,69,82].
Les images doivent être obtenues dans les trois plans de l’espace sagittal, coronal et axial.
Les images sagittales sont obtenus avec le genou en légère rotation externe pour permettre l’imagerie dans le plan du ligament croisé antérieur (en effet, les lésions méniscales et ligamentaires sont fréquemment associées)
Plusieurs facteurs doivent être pris en compte dans l’optimisation des protocoles d’imagerie. L’imagerie dans tous les trois plans est utile, cependant, toutes les séquences ne doivent pas être effectuée pour tous les plans.
Habituellement, les séquences T1 sont réalisées dans le plan sagittal, alors que les séquences pondérées en T2 sont effectuées successivement dans les 3 plans de l’espace (sagittal, coronal et axial). [8]
Parmi les séquences disponibles, il faut distinguer les séquences anatomiques, des séquences plus pathologiques. La structure méniscale et les contours méniscaux sont mieux appréciés sur les séquences en densité de protons et en T2.
- Séquence dite anatomique : ce sont principalement les séquences pondérées T1 et en densité proton. Une I.R.M. du genou comportera quasiment systématiquement une séquence en T1 dans le plan sagittal, permettant ainsi d’apprécier l’état des ligaments croisés, la morphologie des ménisques, les structures ostéochondrales, de l’appareil extenseur (rotule, tendon rotulien, quadriceps) et la cavité articulaire.
- Séquence dite pathologique : ce sont les séquences utilisant la suppression du signal de la graisse que ce soit le STIR ou les séquences en pondération T2 spin écho avec suppression spécifique du signal graisseux (T2 et T2 FSE Fat-Sat). Cette séquence est la référence de l’analyse des lésions intra articulaires : épanchements articulaires, infiltration oedémateuse, rupture ligamentaire ou tendineuse, contusion osseuse, oedéme osseux sous-chondral, lésion musculaire, et surtout lésion méniscale.
Il existe d’autres séquences plus spécifiques :
- Séquence T1 Fat Sat Gadolinium (séquence pondéré en T1 avec suppression du signal graisseux et injection intraveineuse de gadolinium). Cette séquence a l’avantage d’être anatomique mais également d’être très sensible sur toutes les structures inflammatoires et/ou vascularisées.
- Séquence T2 (T2 écho de gradient), cette séquence peu utilisée dans les autres articulations (épaule et cheville) est parfois utilisée pour le genou. Son principal intérêt mis à part sa très grande sensibilité pour la mise en évidence des fissures méniscales (63), consiste surtout à la recherche de signes de saignement chronique sous la forme de dépôts d’hémosidérine, dans le cadre des synovites villo-nodulaires.
Les séquences IRM les plus fiables pour le ménisque sont les séquences en densité de protons (FSE) et les séquences en T2 et Fast spin écho T2 (11,29) mais également les séquences en Rhô FSE Fat Sat.
c. IRM normale du ménisque
Un ménisque normal se présente sous la forme d’une formation triangulaire de bas signal sur les séquences pondérés T1 et T2 classiques ou sur les séquences Fast–Spin Echo (FSE). Le signal bas est lié à un manque de protons mobiles au sein du fibrocartilage méniscal normal.
Chez les enfants, un signal de grade 2 est souvent visualisé au sein des cornes méniscales postérieures. Ceci est considéré comme étant normal et correspond au système vasculaire du ménisque d’un enfant. Cet hyper-signal disparaît à l’âge adulte.
d. Système de classement pour les lésions méniscales
La sémiologie IRM des fissures méniscales est bien codifiée. L’utilisation de la classification de Stoller et Crues en 3 stades [51,79] a fait la preuve de sa fiabilité (en sensibilité: 87 à 97 %, spécificité : 89 à 98 %, fiabilité 88 à 95 % (17, 54). Seules les anomalies de stade 3 (hyper signal linéaire communiquant avec articulation) doivent être retenus comme pathologique.
Cette classification IRM a été développée en corrélation avec un modèle histologique. Les zones de lésion dégénérative montre un hypersignal d’intensité variable en fonction de la localisation et de la gravité de la lésion du ménisque. Cette classification exclue les désinsertions capsulaires périphériques du ménisque, qui sont considérées comme non articulaire [79].
Lésion grade 1
Le grade 1 est une fissure non articulaire, focale ou diffuse du ménisque. (FIG) Cette constatation est en corrélation avec la dégénérescence méniscale précoce. Les termes de dégénérescence myxoïde ou de dégénérescence hyaline sont utilisés indifféremment pour décrire ces lésions.
Lésion grade 2
Le grade 2 est une image linéaire horizontale en hyper signal dans le corps du ménisque qui s’étend jusqu’à la surface inférieure du ménisque sans la traverser (FIG)Ce signal anormal est plus étendu que dans le grade 1 mais aucun plan de clivage ou de déchirure n’est présent. Le grade 2 est la dégénérescence progressive du grade I. Les patients sont généralement asymptomatiques. Le signal de grade 2 peut être de trois types. [79]
- Type 2A est un signal linéaire sans contact avec la surface articulaire.
- Type 2B est un signal anormal en contact avec une des surfaces articulaires sur une seule coupe.
- Type 2C est un signal très étendu mais pas en contact avec la surface articulaire.[17, 57]
Lésion grade 3
Le grade 3 correspond à un signal anormal dans le ménisque s’étendant sur une grande partie du ménisque et communiquant avec au moins une surface articulaire du ménisque. Néanmoins environ 5% des grades 3 sont des fissures intra-méniscales sans réel clivage méniscal. Elles peuvent ne pas être diagnostiqué en arthroscopie de routine si l’extension de la fissure à la surface n’est pas identifiée en per opératoire. [16]
En plus de cette description des lésions il existe deux critères pathologiques de lésions méniscales
Ces deux critères ont été établis en IRM pour le diagnostic des lésions méniscales. Si aucune chirurgie préalable n’a pas été effectuée sur le ménisque, la précision diagnostic des lésions méniscales est de plus de 90%. [69]
Critère 1
Le Critère 1 correspond à une altération de signal au sein du ménisque compatible avec une fissure, retrouvée sur au moins 2 coupes consécutives ; c’est le concept du « Two-slice-touch rule » avec une valeur prédictive positive de 94% des fissures méniscales pour le ménisque interne et 96% pour le ménisque latéral. La valeur prédictive positive était de 55% et 36% pour médial et latéral lésions méniscales lorsqu’il est vu sur une seule coupe. [25,31,69]
L’intensité du signal anormal doit être en contact avec une surface articulaire, soit la surface supérieure ou à l’intérieur ou à l’extrémité (bord libre) du ménisque. Si le contact avec la surface articulaire apparaît sur deux ou plusieurs images consécutives, la précision du diagnostic de déchirure du ménisque augmente. [16,69]
Critère 2
Le critère 2 s’intéresse à la morphologie du ménisque. Une connaissance approfondie de l’anatomie IRM normale des ménisques est nécessaire. Les lésions méniscales sont analysées sur les deux plans de coupes, sagittal et coronal. La visualisation d’une fissure méniscale sur ces deux plans de vue diminue le taux de diagnostics faux positifs. Cependant, quelques fissures à la jonction ménisco-capsulaire peuvent n’être visualisées que sur un seul des différents plans de coupes.
5. Description des lésions : Tailles, formes et motifs
Les représentations en coupe multiples d’une déchirure méniscale doivent être traduits dans en 3 dimensions [68,69]. Les déchirures du ménisque se produisent dans deux les deux plans principaux: verticale et horizontale. Les trois formes de base de déchirure du ménisque sont verticale, radiale et horizontale. Les lésions méniscales sont soit partielle ou totale (dans toutes l’épaisseur méniscale)
a. Fissures verticales
Les fissures verticales sont orientées perpendiculairement au plan coronal du ménisque et peuvent être subdivisées en fissure longitudinale périphérique et fissure radiale. Elles se produisent le plus souvent après une lésion traumatique chez les patients jeunes. [2]
Une déchirure verticale dans l’épaisseur du ménisque communiquant avec les deux surfaces articulaires méniscales supérieures et inférieures, divise complètement le ménisque en deux parties. Ces fissures peuvent conduire au développement des anses de seau [82] Les fissures verticales de la corne postérieure, peuvent n’être visibles que sur les images sagittales.
b. Fissures radiales (ou transversales)
Les fissures radiales sont des lésions verticales et se propageant perpendiculairement à l’axe principal du ménisque. La localisation la plus fréquente est le segment moyen du ménisque. Cette blessure commence au niveau du bord libre s’étend sur une distance variable vers la périphérie. [82] Une déchirure complète radiale s’étend du bord libre du ménisque vers la périphérie (mur méniscal).
Les petites déchirures peuvent être difficiles à voir en IRM. Les fissures radiales constituent une grande partie des erreurs commises dans l’interprétation des images de pathologie méniscale en IRM. La principale caractéristique de la lésion est qu’elles impliquent le bord libre de la surface du ménisque. Ainsi, si la pointe interne du triangle méniscale en coupe coronale est absente ou émoussée sur une ou plusieurs images, il faut suspecter une lésion radiale du ménisque Ces lésions sont mieux visibles sur les images sagittales. (FIG)
Les lésions radiales obliques (FIG) sont une forme de fissures radiales. Elles commencent sur le bord libre méniscal, puis prennent une orientation longitudinale, similaire aux lésions méniscales longitudinale, la déchirure s’étend vers la périphérie du ménisque. Les lésions obliques sont les déchirures méniscales plus courantes. [69, 68, 79]
Les lésions radiales obliques de la corne postérieure du ménisque externe sont souvent associées à des ruptures du LCA. [46]
c. Fissures horizontales
Les fissures horizontales sont aussi appelés clivage (cleavage ou fish-mouth tears)
Elles divisent le méniscale en deux parties supérieure et inférieure. Elles commencent généralement sur la face inférieure du ménisque. [82] Bien que les fissures horizontales peuvent apparaître profondément dans le ménisque sur IRM, elles peuvent ne s’étendre que de quelques millimètres en arthroscopie. Quand la lésion va jusqu’à la périphérie du ménisque, à la frontière ménisco-synovial, elles peuvent former un kyste méniscal. La plupart de ses lésions sont dégénératives, survenant chez des patients plus âgés souffrant d’arthrose.
d. Lésions complexes
Les lésions complexes peuvent être considérées comme des combinaisons de lésions longitudinale, radiale, et horizontales.
Plusieurs fissures peuvent exister simultanément dans un ménisque, impliquant différentes parties de la même région ou de plusieurs régions.
Uns lésion courante de déchirure complexe est composé d’une fissure horizontale et radiale. Elle est presque toujours d’origine dégénérative. [68,69]
e. Avulsion corne postérieure méniscale
Il n’est toujours facile de faire le diagnostique d’une avulsion méniscale par un examen IRM. La sensibilité de l’IRM comme outil de diagnostic pour détecter un l’avulsion de la racine de la corne postérieure n’est que de 66,3%, et n’est pas suffisamment spécifique pour discerner la nature de la déchirure (3).Cependant, des études récentes ont contribué à améliorer la sensibilité et spécificité de ces lésions (4,13,14,22,48,49). Lee et coll. (49) a proposé une évaluation diagnostique basée sur trois signes IRM : le « signe du fantôme » dans le plan sagittal (taux de 100% de détection), le « défaut linéaire vertical» (signes de troncature) dans le plan frontal (100%), et le « défect linéaire radial» sur le plan axial (94%) (FIG)
f. Fragments méniscales déplacées
Les fragments ou languettes méniscales déplacées se produisent dans 9-24% des lésions méniscales. Toute les formes de déchirure méniscale peuvent entraîner un languette méniscale déplacée [47] Le diagnostic IRM repose sur la visualisation de la fissure avec absence d’un morceau méniscal et visualisation de la languette méniscale luxée. [38]
- L’anse de seau
L’anse de seau est la conséquence d’une lésion verticale-longitudinale transfixiante .
Le fragment (luxée ou non) séparé du mur méniscal, lorsqu’on le regarde axialement, ressemble à la poignée d’un seau. Ces fissures représentent environ 10% de toutes les lésions méniscales. [8,38, 39,83] (FIG) Les lésions en anse de seau (FIG) sont bien diagnostiquées en I.R.M, le fragment luxé dans l’échancrure étant bien vu en coupe coronale mais également sur les coupes sagittales avec recherche du signe du double ligament croisé postérieur (double signe PCL) en coupe sagittale. [ 16,39,86]
Ces lésions peuvent être classées en lésion simple longitudinale verticale, déplacée ou non, rompu ou non à la partie moyenne du ménisque et parfois même en double ou triple anse de seau. Ces lésions sont trois fois plus fréquentes dans le ménisque médial par rapport au ménisque latéral et peuvent être associées à des ruptures du LCA.
La pseudo-hypertrophie de la corne antérieure d’un ménisque externe se produit quand une corne antérieure du ménisque semble anormalement grande. La corne postérieure du ménisque externe est anormalement faible. Cela indique qu’une partie du ménisque a basculé en avant en anse de seau (FIG)
- Languettes méniscales
Les languettes méniscales peuvent parfois se déplacer par rapport au corps méniscal basculant au-dessus ou au-dessous du reste de la surface du ménisque. Ces languettes concernent généralement le ménisque médial [47]. Les languettes déplacées inféro-médiales, sous le ménisque médial sont rares. Lorsque le fragment déplacé se bloque entre le bord périphérique du plateau tibial et la partie profonde du plan ligamentaire médial, il peut passer inaperçu en arthroscopie car la surface du ménisque peut apparaître intact. En revanche, il est le plus souvent bien visible sur les coupes coronales en IRM (FIG). Une déchirure verticale avec une petite languette d’un segment du ménisque et un déplacement soit supérieur ou inférieur du fragment méniscal est moins fréquente.
g. La désinsertion capsulo-méniscale (Meniscocapsular séparation)
La désinsertion capsulo-méniscale est une déchirure de la périphérie du ménisque à la jonction ménisco-synoviale. L’ IRM, comparativement à l’arthroscopie, est beaucoup moins fiable pour le diagnostic de désinsertion capsulo-méniscale (valeur prédictive positive : VPP de 9% pour le ménisque médial et de 13 % pour le ménisque latéral (67)).
La désinsertion capsulo-méniscale est fréquemment associée à une lésion ligamentaire du genou. Une guérison spontanée est courante en raison de la vascularisation riche en périphérie du ménisque, fonction du siège de la désinsertion par rapport à la zone conjonctivo-vasculaire.
h. Le kyste méniscale
Les kystes méniscaux se produisent plus fréquemment dans le compartiment médial. [7] Les kystes para-méniscaux médiaux sont plus symptomatique qu’en externe en raison de leur emplacement proche du médial collatéral ligament. L’incidence est comprise entre 2% et 8%, et ces kystes se produisent le plus souvent chez les hommes âgés de 20 à 40 ans. Les kystes méniscaux médiaux sont le plus souvent au niveau de la corne postérieure. [82] Alors que les kystes méniscaux latéraux sont le plus souvent situés en regard de la corne antérieure du ménisque.
Les fissures sont le plus souvent horizontales et s’étendent à la périphérie du ménisque, permettant au liquide synovial de s’échapper articulation dans le tissu mou para-méniscal et forme un kyste méniscal. Parfois, le kyste peut se limiter au ménisque. Ceci est appelé un kyste intra-méniscal.
Le kyste para-méniscal situé à la corne antérieure du ménisque latéral est moins susceptible d’avoir une déchirure méniscale sous-jacente [23]. Il est important de reconnaître le lien entre kystes méniscales et lésions méniscales. Si le kyste est réséqué sans aborder la lésion méniscale, le kyste peut se reproduire.
i. L’extrusion méniscale
L’extrusion méniscale de l’espace articulaire fémoro-tibial a été rapportée chez les patients âgés souffrant d’arthrose symptomatique du genou. Dans ce groupe, l’extrusion du ménisque a précédé le développement de la maladie dégénérative de l’articulation (arthrose)[65]. Après l’extrusion du ménisque, l’impaction directe entre les cartilages fémoro-tibiaux majore l’évolution vers l’arthrose. Les lésions des cartilages de recouvrement tibial et fémoral, une angulation anormale du membre inférieur conduisant à un trouble de l’alignement du genou, favorisent l’extrusion méniscale. Un mauvais alignement augmenterait la charge transmise à la surface du ménisque, ce qui pourrait conduire à l’extrusion. Varus et valgus sont respectivement associés à une extrusion méniscale médiale et latérale. [65]
j. IRM et ménisques opérés
Chez les patients qui ont eu une résection partielle ou une réparation méniscale, le diagnostic d’une déchirure récurrente est plus complexe, et l’utilisation des séquences T2 FSE Fat-Sat coronales et sagittales est recommandée. Pour les ménisques suturés, un hyper signal linéaire persiste au niveau de la zone de suture, rendant difficile le diagnostic différentiel entre une fissure itérative et une désinsertion en voie de cicatrisation (5). S’il n’y a eu une résection de plus de 25% de la surface méniscale ou une réparation méniscale, la plupart des auteurs préconisent l’utilisation de l’ arthro-IRM (58). Après méniscectomie, le ménisque restant peut présenter un signal hétérogène et des contours irréguliers sans que cela ait forcément une valeur pathologique. La précision de arthro-IRM dans le diagnostic des lésions méniscales récurrentes est de 88%; celle de l’IRM de routine est 66%. Lors des ménisectomies étendues, l’arthro-IRM apporte plus de précision que l’IRM simple.
k. Le ménique discoide (Discoïd meniscus)
La différenciation entre un vrai ménisque discoïde et un ménisque un peu plus grand que la normale peut être difficile. Les trois types de ménisques discoïdes sont classés comme étant : ménisque discoïde complet, incomplet et le ménisque discoïde de Wrisberg. Les ménisques discoïdes complet et incomplet varient dans leur degré de couverture de plateau tibial. La variante Wrisberg est la moins fréquente des anomalies [74].
Sur les images sagittal, le ménisque discoïde apparaît comme épais en nœud papillon sur trois images sagittales consécutives. (FIG) Les cornes antérieure et postérieure d’un ménisque normal sont visibles sur plusieurs coupes IRM proches de l’échancrure intercondylienne. Avec un ménisque discoïde complet, on ne distingue pas cette différence. Le ménisque normal se rétrécit rapidement de la périphérie extérieure vers le centre. La présence d’une hauteur du ménisque égale ou presque égale à 5 mm d’épaisseur sur 2 images adjacentes est un signe de ménisque discoïde. [79]
Les coupes IRM coronales sont les plus sensible pour le diagnostique de ménisque discoïde montrant un élargissement du ménisque. Un ménisque discoïde asymétrique peut avoir un élargissement du corps du méniscal sur les images coronales mais avoir des cornes antérieures et postérieures normales sur les images sagittales, soulignant la nécessité des images coronales. Les ménisques discoïdes sont correctement diagnostiqués en I.R.M (VPP 92%) (71)
l. Stabilité des Menisques
Les ligaments ménisco-fémoraux (ligament de Humphry et le ligament de Wrisberg) antérieure ou postérieure sont présent et visible sur 33% des d’IRM. Le ligament de Humphry est mieux vu sur les images sagittales. Il est parfois observé sur les images coronales. Le ligament de Wrisberg est mieux vu sur les images coronales postérieures. [70,79, ]
6. IRM 3D en trois dimensions (3D Isotropic Turbo Spin-Echo MRI)
L’IRM 3D en trois dimensions avec une résolution isotropique a été développé, pour la création d’images reformatées multiplanaires, afin d’obtenir à partir d’une acquisition dans un seul plan de coupe, des reconstructions dans les autres plans de l’espace, voir dans l’axe d’une structure définie comme une structure ligamentaire. Outre la visualisation des structures en 2D et 3D, cette technique permet également de diminuer de façon relative la durée totale de l’examen IRM [26,35,36,52,85]. Par ailleurs, l’IRM 3D permet la visualisation de petites structures anatomiques et peut minimiser l’effet de volume partiel grâce à sa faible épaisseur de coupe. Enfin, son champ d’étude peut couvrir toute la région étudié sans intervalle libre entre les différentes coupes [35,44,75]. Ainsi, l’IRM 3D a reçu une attention croissante en imagerie musculo-squelettique parce que la plupart des structures anatomiques sont de petite taille et orientées dans des directions variables, souvent obliques, notamment dans l’imagerie du LCA (50). Jusqu’à récemment, la plupart des séquences 3D isotropiques étaient basées sur l’imagerie en écho de gradient (gradient-echo imaging) qui présente des inconvénients, tels que l’augmentation des risques d’artefact et le manque de contraste entre le tissu normal et pathologique [40,87]. Depuis peu, l’utilisation de séquences en turbo-spin-écho (TSE) permet l’acquisition d’images isotropique 3D dans un temps de balayage acceptable [6,34 78]. L’articulation du genou est une des applications des séquences 3D isotropes les plus fréquentes. La séquence TSE est considérée comme la meilleure séquence pour l’évaluation des structures internes du genou en raison de sa haute définition de contraste des tissus [13, 76]. Les séquences TSE ont des performances diagnostiques comparables aux séquences d’IRM de routine spin écho, en ce qui concerne le cartilage de recouvrement, les ménisques, les ligaments et l’os sous chondral [42,45,66]. Des études récentes ont montré que les séquences TSE standardisées permettent même de détecter un plus grand nombre de lésions méniscales et en particulier les premiers stades de l’arthrose [33, 61].
Conclusion :
L’imagerie par résonance magnétique (IRM) est la méthode la plus précise et la moins invasive pour le diagnostic des lésions méniscales. Cette technique d’imagerie du genou est le « gold standard » de l’analyse des lésions méniscale. Elle permet de confirmer et de caractériser la lésion méniscale. L’arthroscopie diagnostique seule n’a donc plus de place dans l’analyse des lésions méniscale du genou.
En revanche, l’arthroscopie thérapeutique est l’un des traitements possible des lésions méniscales du genou. La parfaite connaissance des différentes lésions méniscales décrites dans cet article permet au clinicien d’adapter le traitement (médical ou chirurgical) spécifiquement à chaque lésion.
Les nouvelles IRM 3D en trois dimensions avec une résolution isotropique devrait permettre d’améliorer encore le diagnostique des lésions méniscales.
Docteur Nicolas LEFEVRE. – 13 mai 2016.